Jak bezpiecznie stosować antybiotyki?

Polska znajduje się w czołówce europejskiej, jeżeli chodzi o zużycie leków przeciwbakteryjnych. Nierzadko leki te są stosowane w infekcjach wirusowych, w których nie wykazują efektu terapeutycznego.
Konsekwencją niewłaściwego stosowania antybiotyków jest z jednej strony narastanie oporności bakterii na antybiotyki i chemioterapeutyki, z drugiej występowanie działań niepożądanych o różnym obrazie klinicznym.
Jednym z najistotniejszych elementów skuteczności antybiotykoterapii jest zdyscyplinowanie pacjenta, które powinno polegać na przyjmowaniu antybiotyków w odpowiednich odstępach czasu oraz określoną przez lekarza liczbę dni. Nieracjonalne jest odstawianie antybiotyku na własną rękę. W takiej sytuacji należy liczyć się z nawrotem infekcji oraz nierzadko z wystąpieniem oporności na stosowany antybiotyk, a nawet oporności krzyżowej na całą grupę antybiotyków. Aby antybiotyk mógł działać skutecznie, musi osiągnąć odpowiednie parametry farmakokinetyczne w miejscu, w którym toczy się infekcja. Stąd też istotne z punktu widzenia praktycznego jest przyjmowanie leków przeciwbakteryjnych w odpowiednim czasie w odniesieniu do posiłku, tak aby nie zachodziły niekorzystne interakcje z pokarmem.
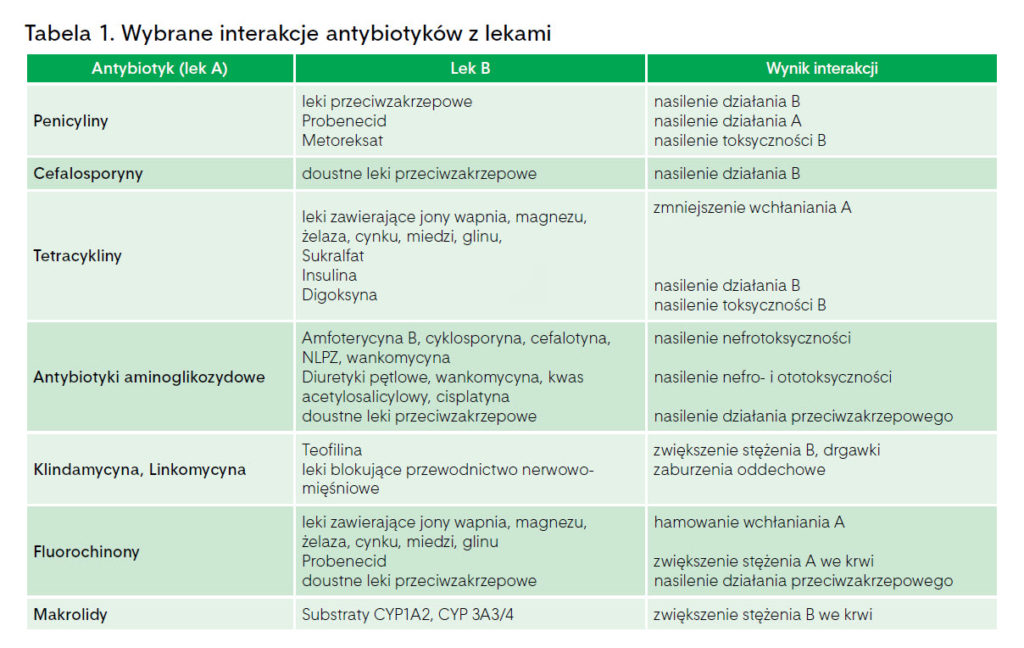
Interakcje antybiotyków z lekami
Pacjenci, którzy wymagają stosowania antybiotyków, nierzadko z powodu schorzeń współistniejących przyjmują równocześnie inne leki. Zwiększa to ryzyko wystąpienia niekorzystnych interakcji pomiędzy stosowanymi lekami:
- Leki przeciwbakteryjne, szczególnie o szerokim spektrum działania, mogą zmniejszać skuteczność doustnej hormonalnej antykoncepcji. Zaleca się, aby kobiety stosujące doustną hormonalną antykoncepcję podczas stosowania leków przeciwbakteryjnych oraz 7 dni po zakończeniu ich podawania stosowały dodatkową, niehormonalną metodę zapobiegania ciąży. Podczas stosowania antybiotyków z grupy makrolidów nie wolno zapominać, że erytromycyna, a także klarytromycyna i roksytromycyna mają zdolność do hamowania metabolizmu leków, który zachodzi przy udziale izoenzymu 3A4 cytochromu P450. Zarówno z praktyki monitorowania działań niepożądanych, jak i z literatury wiadomo, że możliwość wystąpienia interakcji farmakokinetycznych jest szczególnie istotna u pacjentów przyjmujących makrolidy z inhibitorami wychwytu zwrotnego serotoniny, statynami oraz niektórymi lekami przeciwbólowymi (metadon, fentanyl, kodeina, tramadol).
- W przypadku stosowania antybiotyków z grupy tetracyklin należy pamiętać, że mogą one hamować wytwarzanie protrombiny, czego skutkiem jest nasilenie działania leków przeciwzakrzepowych.
- Leki z grupy antacida oraz zmniejszające wydzielanie kwasu solnego (np. H2-blokery) mogą upośledzać wchłanianie antybiotyków z przewodu pokarmowego. Zaleca się, aby zachować minimum 2-godzinną przerwę pomiędzy podaniem leków z grupy antacida a zastosowaniem antybiotyków.
- Ostrożność należy zachować u pacjentów stosujących jednoczasowo teofilinę i cyprofloksacynę, ze względu na hamowanie metabolizmu teofiliny przez cyprofloksacynę.
Interakcje antybiotyków z lekami przedstawiono w tab.1.
Poantybiotykowa biegunka
Antybiotyki podawane doustnie mogą powodować zaburzenia ze strony przewodu pokarmowego, co jest związane z drażniącym wpływem antybiotyków na przewód pokarmowy oraz zaburzeniem ekosystemu jelit, a także z nadkażeniem patogenami opornymi na działanie antybiotyków i drożdżakami. Kliniczną manifestacją tych zaburzeń jest występowanie nudności, wymiotów oraz bólów brzucha i biegunek. Dodatkowo występują zaburzenia metabolizmu węglowodanów oraz kwasów żółciowych. Możliwy jest także alergizujący wpływ antybiotyków na błonę śluzową przewodu pokarmowego. Jak wynika z dostępnych statystyk, u 5%–25% pacjentów stosujących antybiotykoterapię dochodzi do rozwinięcia się biegunki. Biegunka poantybiotykowa może wystąpić w trakcie podawania antybiotyku, jak i do kilku tygodni po zakończeniu antybiotykoterapii. Biegunki te zazwyczaj szybko ustępują, co zwykle związane jest z odstawieniem leku lub redukcją jego dawki, a także z włączeniem do terapii probiotyków. Ocenia się, że u około 10% pacjentów, u których wystąpiła biegunka poantybiotykowa, dochodzi do rozwoju ciężkiego powikłania, jakim jest rzekomobłoniaste zapalenie jelit.
Preparaty osłonowe
Istotną rolę w zakresie profilaktyki biegunek poantybiotykowych odgrywają preparaty probiotyków. Ich stosowanie powinno być rutynowe podczas podawania leków przeciwbakteryjnych, a na pewno obowiązkowe podczas podawania cefalosporyn II i III generacji, aminopenicylin z kwasem klawulanowym, klindamycyny oraz fluorochinolonów. Większość probiotyków stosowanych doustnie należy podawać około 2 godzin od zastosowania antybiotyku. Chodzi o to, aby uniknąć działania antybiotyku na podaną florę bakteryjną. Należy stosować przede wszystkim te probiotyki, których skuteczność została potwierdzona w badaniach klinicznych.
Probiotyki zawierające czyste kultury niepatogennych drożdży Saccharomyces boulardii (wykazują naturalną odporność na antybiotyki (z wyjątkiem niektórych chinolonów), dlatego mogą być podawane łącznie z antybiotykami, co znacznie poprawia zdyscyplinowanie pacjenta. Wraz z antybiotykami mogą być również podawane preparaty zawierające w swoim składzie bakterie Lactobacillus reuteri, które wykazują oporność na wiele stosowanych antybiotyków. Ich skuteczność w zakresie zapobiegania biegunce poantybiotykowej została udowodniona w badaniach klinicznych.
Poantybiotykowe bóle brzucha
Zaburzenia ze strony przewodu pokarmowego, które pojawiają się podczas stosowania makrolidów, mogą wynikać również z ich działania prokinetycznego, związanego z ich powinowactwem do receptorów motylinowych. Efekt ten dotyczy głównie makrolidów 14-członowych (erytromycyna, klarytromycyna, roksytromycyna). Podejrzewa się także, że prokinetyczny efekt działania makrolidów związany jest z bezpośrednim uwalnianiem acetylocholiny z zakończeń neuronów cholinergicznych oraz z aktywacją receptora serotoninowego. W konsekwencji dochodzi do przyspieszenia pasażu jelitowego. W terapii bólów brzucha spowodowanych przez makrolidy poleca się stosowanie leków antycholinergicznych, np. butylobromku hioscyny.
W trakcie stosowania tetracyklin nie należy zapominać o suplementacji witamin z grupy B. Niektóre chemioterapeutyki mogą powodować uczulenie na światło słoneczne, stąd też podczas stosowania leków przeciwbakteryjnych należy unikać zarówno kąpieli słonecznych, jak i korzystania z solarium. Dotyczy to w szczególności tetracyklin, sulfonamidów oraz chinolonów.
Autor: dr n. farm. Anna Gajos
Źródło: Świat farmacji, 9/2021